Содержимое статьи
Хроническая болезнь почек (хроническая почечная недостаточность) – симптомы и лечение
Запор у взрослых – симптомы и лечение
Что такое запор у взрослых? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ковалева Алексея Николаевича, проктолога со стажем в 17 лет.
Над статьей доктора Ковалева Алексея Николаевича работали литературный редактор Елизавета Цыганок , научный редактор Павел Резницкий и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Запор (Constipation) — это функциональное заболевание, при котором нарушается процесс испражнения. Такой д иагноз устанавливают, когда человек ходит в туалет не каждый день (три раза в неделю или реже) или делает это ежедневно, но, чтобы опорожнить кишечник, ему приходится дополнительно натуживаться или помогать себе рукой. Кал при этом сухой и плотный, особенно первая порция, которая царапает стенки кишки и причиняет боль [1] .
На хронические проблемы с дефекацией и всё более редкие походы в туалет жалуются около 14 – 35 % взрослых пациентов. С возрастом число заболевших увеличивается, например у людей старше 60 лет запор встречается уже в 36 % случаев, причём у женщин чаще, чем у мужчин [6] .
Такая мучительная проблема, как запор, заметно сказывается на качестве жизни. Особенно это касается хронического запора, который не только в разы снижает работоспособность и становится причиной стресса, но и может привести к опасным осложнениям. Чтобы избежать подобных состояний, нужно без промедления обратиться к врачу-гастроэнтерологу для лечения запора.
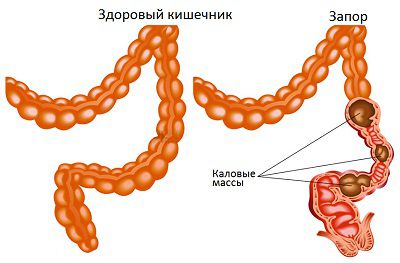
Причины появления запоров у взрослых:
- Питание — недостаток растительной клетчатки и пищевых волокон, которые необходимы для нормализации консистенции кала и его свободного прохождения по толстой кишке [2] .
- Психогенные факторы — ссоры, психоэмоциональные переживания, стресс или смена привычной обстановки (командировка, путешествие и т. д.) приводят к запору психически неустойчивых, ранимых или мнительных людей.
- Малоподвижный образ жизни — из-за сидячей работы, отказа от активного отдыха и занятий спортом мышцы тазового дна постепенно ослабевают, поэтому сокращения кишечника становятся вялыми.
- Беременность иликормление грудью — увеличенная в размерах матка сдавливает толстую кишку извне.
- Синдром раздражённого кишечника или воспалительные заболевания ЖКТ — при хроническом воспалении кишечника постоянно нарушается стул, причём запоры часто чередуются с диареей.
- Поражение прямой кишки — из-за сильной боли на фоне геморроя, анальной трещины или парапроктита пациенты щадят прямую кишку, поэтому специально откладывают акт дефекации, стараются меньше пить и есть.
- Доброкачественные образования толстой кишки — растущие полипы или другие новообразования в толстой кишке мешают продвигаться содержимому желудка и задерживают стул. — о пухоль, как и доброкачественные новообразования, становится механическим препятствием для испражнения . Отличается тем, что выделяется сухой комковатый или лентовидный кал с небольшим количеством крови и слизи. Человек резко теряет вес, появляются боли в животе, общая слабость и бледность.
- Периферические нейропатии — з апор возникает при поражении нервов в районе крестца на фоне заболеваний головного и спинного мозга. Например, при рассеянном склерозе от запора страдают 40 % больных, а при болезни Паркинсона — 50 % [33] . Выражается в задержке стула без позывов к акту дефекации.
- Эндокринная патология — нарушение моторики толстой кишки на фоне сахарного диабета или гипотиреоза ( недостатка гормонов щитовидной железы).
- Пищевое отравление и интоксикация солями тяжёлых металлов.
- Приём некоторых лекарств.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы запора у взрослых
Симптомы заболевания различны, но все они обладают общими чертами.
Первый признак запора — это периодическое отсутствие стула на протяжении нескольких дней. Обычно человек испражняется 1–2 раза в сутки без лишних потуг и напряжения (одномоментно, быстро и полностью).
Второй признак — изменение формы или консистенции кала. Для идентификации запора часто используют Бристольскую шкалу формы кала [39] . Согласно ей, для запора характерны первый и второй типы кала, характеризующийся неоднородностью, сухостью и плотностью. В норме кал выглядит кашицеобразным и однородным.

Третий симптом — необходимость натуживаться при испражнении, из-за чего время, проводимое в туалете, длится больше трёх минут.
На четвёртом месте комплекс таких симптомов, как боли в животе, метеоризм (вздутие, урчание, скопление газов), общая слабость, утомляемость, раздражительность, боль в прямой кишке и сухой кал, травмирующий слизистую анального канала во время дефекации.
Пациентам, страдающим хроническим запором, необходимо постоянно принимать лекарства, периодически посещать специализированные больницы, проходить необходимые обследования, а также соблюдать диету и придерживаться правильного образа жизни [7] [8] . Нарушение работы кишечника повышает риск развития рака толстой и прямой кишки [35] .
Патогенез запора у взрослых
Механизм развития запоров у взрослых отличается в зависимости от причины заболевания, однако её удаётся найти не у всех пациентов даже при длительном наблюдении. Такие запоры называются идиопатическими, или криптогенными [4] . Это наиболее сложный в диагностике и лечении вид заболевания. Остальные запоры делятся на первичные и вторичные.
Первичные запоры
Первичные запоры развиваются, если причиной патологии послужили врождённые или приобретённые заболевания кишечника, в том числе генетические, структурные, органические изменения кишечника, то есть нарушение формы, длины, размера стенки толстой кишки. Такие «механические препятствия» на пути следования кала провоцируют проблемы с его продвижением. Появление первичных запоров также связывают с ухудшением связи желудочно-кишечного тракта с центральной нервной системой .
Вторичные запоры
Вторичные запоры — это следствие или осложнение заболеваний других органов и систем, которые опосредованно или косвенно влияют на работу толстой кишки ( ректоцеле , анальная трещина , геморрой и др.). Причиной также могут служить эндокринные расстройства, неврологические заболевания, беременность и роды, отравление и приём лекарственных препаратов. Вторичный запор встречается значительно реже, чем первичный [9] .
При эндокринных патологиях типа сахарного диабета или гипотиреоза повышенный уровень глюкозы нарушает работу нервных сплетений в стенке толстой кишки вплоть до синдрома «инертной толстой кишки», когда скорость продвижения содержимого кишечника снижается даже при отсутствии анатомических аномалий [34] .
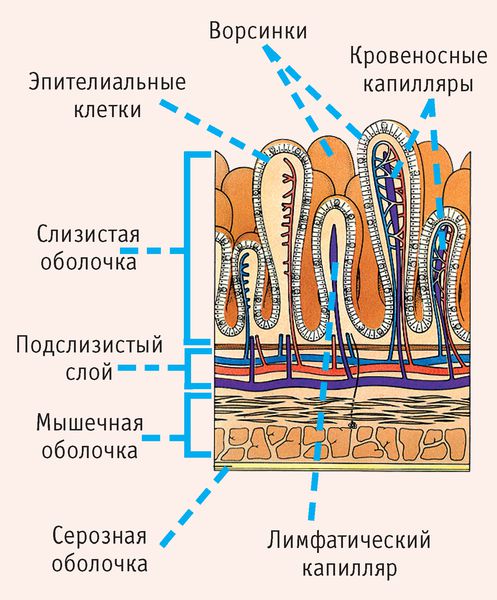
При беременности матка из-за увеличивающегося плода смещает органы малого таза и сдавливает кишечник. Это усложняет продвижение кала. После родов органы возвращаются на своё место, но не сразу. У беременных также повышается уровень гормона прогестерона, который расслабляет кишечник и ухудшает его сократимость. Кроме этого, будущие мамы стараются не натуживаться при испражнении, так как боятся, что это может повысить тонус матки и вызвать преждевременные роды или кровотечение.
При интоксикации солями тяжёлых металлов , например свинцом или ртутью на производстве, нарушается моторика кишечника. Это связано с повреждением миелиновой оболочки, проходящей вокруг нервных волокон, и патологическими изменениями в нервных узлах, расположенных на поверхности или в толще кишечника и солнечного сплетения.
Приём лекарств может вызывать различные побочные эффекты, которые провоцируют появление запора. Например, обезболивающие замедляют продвижение пищи по желудочно-кишечному тракту, антидепрессанты подавляют сократимость кишечника, а антибактериальные препараты убивают полезные бактерии и нарушают микрофлору кишечника. Медикаменты, вызывающие запоры:
- нестероидные противовоспалительные препараты (НПВП), например Анальгин, Ибупрофен, Нимесулид;
- антидепрессанты;
- препараты железа, например Ферлатум , Мальтофер , Сорбифер Дурулес ;
- препараты, нейтрализующие соляную кислоту в желудке, например Алмагель , Гастал , Гевискон ;
- гипотензивные препараты (бета-блокаторы, диуретики, блокаторы кальциевых каналов).
Вторичный запор встречается значительно реже, чем первичный [9] .
Классификация и стадии развития запора у взрослых
По механизму развития выделяют восемь видов запора:
- алиментарный (нарушение диеты);
- гипокинетический (недостаточная физическая активность);
- рефлекторный (заболевания ЖКТ: колит , язва желудка, холецистит и т. д.);
- токсический (постоянное отравление организма различными веществами, в том числе и медикаментами);
- эндокринный (сахарный диабет, гипотиреоз);
- механический (препятствие в просвете кишечника: полипы, опухоли, спайки и пр.);
- нейрогенный или психогенный (патология нервной системы или психологические проблемы);
- запор с нормальным транзитом (синдром раздражённого кишечника с запором) [5] .
Заболевание также может быть острым или хроническим. Острый запор появляется внезапно на фоне здорового состояния и безпроблемной дефикации. Причина такого запора может носить органический характер, например механическая непроходимость толстой кишки.
Хронический запор — это функциональное заболевание. Для него характерны постоянные нарушения акта дефекации продолжительностью не менее трёх месяцев. Функциональные расстройства кишечника связаны с изменением кишечной микрофлоры, слизистых оболочек, работы иммунитета и центральной нервной системы [37] .
Осложнения запора у взрослых
Запор может провоцировать следующие осложнения:
- Кровотечение из прямой кишки — твёрдый или сухой стул травмирует слизистую оболочку прямой кишки, что приводит к появлению боли и кровоточащих ран [3] .
- Недержание стула — после длительных запоров и частых травм сфинктеров (клапанов) прямой кишки иногда возникает такое заболевание, как энкопрез, то есть невозможность удерживать жидкий кал и газы.
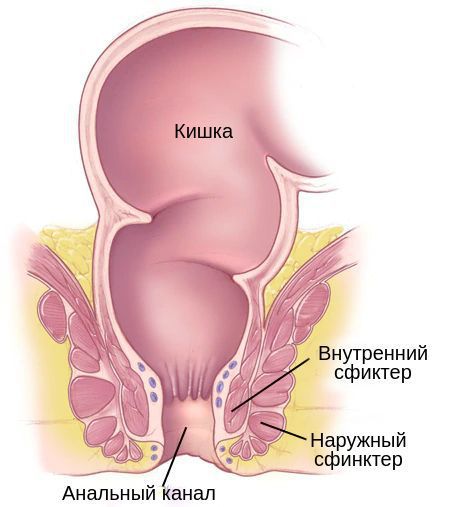
- Копростаз — закупорка кишечника плотным, большим и сухим калом. Длительный копростаз может привести к кишечной непроходимости. Острая кишечная непроходимость лечится только хирургическим путём под общим наркозом.
- Выпадение прямой кишки (пролапс) — возникает у людей, которые долго страдают запорами и вынуждены сильно тужиться и много времени проводить в туалете во время испражнения.
Диагностика запора у взрослых
Сбор анамнеза
Диагностика запоров начинается с опроса пациента. Врач на приёме спрашивает о частоте стула, характеристике кала (плотный, сухой, жидкий и т. д.), боли в животе, ощущении слабости, выходит ли вместе со стулом слизь, кровь или непереваренные кусочки пищи, уточняет, как человек питается и какие принимает лекарства. Затем врач осматривает пациента.
Инструментальная диагностика
На следующем этапе выполняются дополнительные инструментальные исследования:
- Колоноскопия — выполняет врач-эндоскопист. За три дня до исследования пациент должен соблюдать диету с низким содержанием клетчатки, а за несколько часов перед процедурой ему необходимо очистить толстую кишку специальным средством. Часто доктор вводит в вену пациента седативные препараты, чтобы устранить дискомфорт и неприятные ощущения. Во время исследования врач осматривает всю толстую и частично тонкую кишку. Это наиболее важный и информативный метод обследования при хронических запорах. Колоноскопию необходимо проходить каждые пять лет всем людям, начиная с 45–50 лет. Это с большой долей вероятности позволит позволит диагностировать предрак на поддающейся лечению стадии и начать необходимую терапию .
- Исследование времени транзита по ЖКТ — показывает, насколько хорошо пища проходит по пищеварительному тракту. Пациенту три дня подряд необходимо принимать по одной капсуле, содержащей специальные рентгеноконтрастные маркеры, например на основе сульфата бария . Обследование на рентгене проводят на пятый день после принятия первой капсулы. Врач-радиолог оценивает расположение маркеров в каждом из отделов толстой кишки. При этом капсулы не наносят вред организму.
- Тест на экспульсию баллона — выявляет нарушения синхронной работы мышц таза, участвующих в испражнении [10][11] . Перед исследованием доктор вводит шарообразный баллон в прямую кишку и наполняет его водой или воздухом. После этого пациент, натуживаясь, пытается вытолкнуть баллон из анального канала. Врач записывает количество времени, которое человек тратит на то, чтобы избавиться от баллона. Здоровые люди обычно выталкивают баллон в течение одной минуты. Если пациент не может избавиться от баллона за три минуты, у него можно предположить патологию мышц таза. Исследование безболезненное и безопасное.
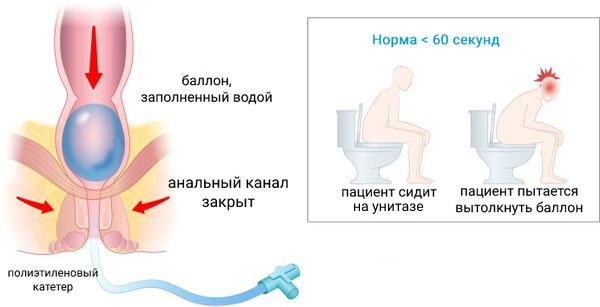
- Аноректальная манометрия — помогает определить степень сжатия и расслабления мышц прямой кишки и малого таза, что позволяет диагностировать механические или функциональные нарушение сфинктеров (клапанов) анального канала [12] . Для проведения этого безболезненного и безопасного исследования врач использует сфинктерометр. Его вводят в анальный канал, после чего пациента просят расслабиться или натужиться. Аппарат в течение 1–3 минут записывает давление в прямой кишке. На основании этих данных врач оценивает состояние сфинктеров. Применяется для диагностики энкопреза (недержания кала или газов) или, наоборот, стеноза (сужения) анального канала.
- Дефекография — исследование, которое позволяет изучить анатомические особенности аноректальной области, измерить аноректальный угол, выявить опущения тазового дна, ректоцеле (выпячивание передней стенки прямой кишки) или инвагинации (проникновение сегмента кишечника во влагалище) [10][13] . При испражнении пациента флюороскоп выполняет серию рентгенологических снимков, после чего врач оценивает механику дефекации. Необходимо для выявления структурных и функциональных проблем в прямой кишке.
![Дефекография [38]](https://probolezny.ru/media/bolezny/zapor-u-vzroslyh/defekografiya-38_s.jpeg)
- Электромиография — оценивает давление внутри толстой кишки. Во время исследования пациента просят натуживаться. В норме давление резко возрастает, но при нарушении работы кишечника давление попеременно то возрастает, то падает или приходит к исходному состоянию. В таком случае пациент не может полноценно опорожниться и у него возникает запор.
- Обзорное рентгеновское исследование брюшной полости — рентгеновские лучи создают изображение внутренних органов живота, чтобы исключить острую кишечную непроходимость [16].
- Аноскопия и ректоскопия — осмотр анального канала и прямой кишки. Для их проведения врач-колопроктолог использует видеоэндоскопические аппараты [16] . Небольшую трубку с камерой доктор вводит в прямую кишку, после чего изображение передаётся на экран монитора и врач оценивает, что происходит в прямой кишке у пациента. Необходимо для исключения механических или органических препятствий в прямой кишке при запорах.
- Трансректальное ультразвуковое исследование (ТРУЗИ) — чтобы исключить опухоли или новообразования возле прямой кишки или толстой кишки, которые могут сдавливать извне просвет кишки.
- Компьютерная томография и магнитно-резонансная томография (КТ и МРТ) — диагностика запоров, причиной которых стала опухоль толстого кишечника. Они помогают врачу исключить рак толстой кишки [14][15] . Пациент ложится на спину в специальный аппарат, который послойно сканирует толстую кишку, мягкие ткани, внутренние органы, сосуды и кости.
- Ирригоскопия или рентгеновское исследование кишечника с барием — определяет время , за которое кал проходит по толстой кишке . За несколько часов перед исследованием пациент чистит толстую кишку специальным препаратом (Мовипрепом, Фортрансом, Лаваколом и др.), после чего больному ставят клизму с барием и аппарат делает серию рентгенологических снимков. На основании них врач делает заключение о состоянии толстой кишки (удлинение, сужение, наличие опухоли или дивертикулов).
Лабораторная диагностика
Клинический анализ крови является обязательным методом обследования при подозрении на запор. Он помогает исключить анемию, связанную с колоректальным раком.
При подозрении на эндокринную природу запоров врач также может назначить анализ крови на глюкозу, тиреотропные гормоны и катехоламины.
Диагностика функционального запора по Римским критериям
Согласно Римским критериям 3-го пересмотра, врач может диагностировать функциональный запор, если в течение трёх месяцев за последние полгода у пациента выявлено не менее двух симптомов из нижеперечисленных:
- натуживание минимум в четверти всех дефекаций ;
- твёрдый кал, выходящий небольшими кусочками, минимум в 25 % дефекаций;
- ощущение неполного опорожнения кишечника во время 25 % дефекаций;
- ощущение непроходимости прямой кишки в 25 % дефекаций;
- дополнительная помощь рук при испражнении в 25 % дефекаций;
- менее трёх дефекаций в неделю;
- жидкий стул только после приёма слабительных;
- нет достаточных критериев для постановки диагноза « синдрома раздражённого кишечника » [36] .
Лечение запора у взрослых
Лечение назначает врач-гастроэнтеоролог. Начинать терапию нужно с диеты и нормализации стиля жизни. При неэффективности необходимо медикаментозное лечение.
Образ жизни
Одна из самых частых причин возникновения запора — сидячий образ жизни, который сказывается на сократимости толстой кишки. Занятия спортом могут стать эффективным средством борьбы с запором.
Ещё одним важным пунктом лечения является выработка рефлекса к акту дефекации. Необходимо выработать привычку посещать туалет в одно и тоже время и создать одни и те же ежедневные внешние условия для испражнения (шум воды или тишина, температура воздуха, уединение, умиротворение и т. д.).
Диета при запоре
Нужно научиться питаться не только правильно, но и вовремя. Ограничить приём острой, копчёной, жирной и жареной пищи, сократить потребление шоколада, консервов, маринадов, пряностей, алкоголя, газированных напитков, концентрированных соков, очень крепкого кофе или чая, хлеба из муки высших сортов, сдобных мучных и кондитерских изделий, исключить из рациона жирное мясо, рыбу и курицу.
Пищу полезнее готовить на пару или запекать в духовке. Желательно внести в меню несвежеиспечённый хлеб второго сорта, вегетарианские овощные или крупяные супы на мясном бульоне (кроме пшена и кукурузы), каши, варёный картофель, мясо нежирных сортов (говядина, телятина, кролик, курица, индейка), птицу и рыбу в варёном или пареном виде (котлеты, фрикадельки, пюре, суфле), белковый омлет из яиц.
Врачи рекомендуют питаться от четырёх до пяти раз в сутки и съедать не менее 500 г овощей и фруктов (салат, цветную капусту, свеклу, морковь, бананы, яблоки, сливы, абрикосы, чернослив, курагу), каждый день пить не менее 2–3 литров жидкости (например, минеральную воду «Донат Магния», некрепкий чай, натуральный сок), а каждый вечер — до 500 мл свежего 1%-го кефира. Важно, чтобы кефир был свежим (до трёх дней от даты изготовления), так как 1–3-дневный кефир слабит, после этого срока — крепит. Также разрешают употреблять до 10 г некислого творога, сметаны и сливок, до 5 г сливочного масла и до 15 г рафинированного подсолнечного или оливкового масла. Утром нужно выпить 200 мл прохладной воды. Это способствует работе кишечника.
Фитотерапия
В число наиболее распространённых средств фитотерапии при запорах входят корень солодки, сенна, крушина, семена подорожника, душица и продукты, содержащие большое количество клетчатки. На начальном этапе лечения доктор может порекомендовать Псиллиум (шелуху подорожника), а также Фитомуцил или Мукофальк [18] . Продукты на основе растворимых волокон впитывают в кишечнике воду, разбухают, превращаются в слизистый гель и размягчают стул, что способствует его лёгкому выведению.
Медикаментозное лечение
При неэффективности всех вышеперечисленных методов лечения врач-гастроэнтеролог может назначить препараты из следующих групп:
- Пребиотики — нормализуют состава микрофлоры толстой кишки, что положительно влияет на его сократимость и способность переваривать пищу.
- Осмотические слабительные — препараты первой линии. Способствуют накоплению жидкости в толстой кишке, создают осмотическое давление, необходимое для нормальной дефекации. Осмотические слабительные производят на основе макрогола, лактитола и сульфата магния [19][21][23][24][25][27][28] .
- Стимулирующие слабительные — препараты второй линии [17] . Стимулирующие слабительные (Бисакодил, Натрия пикосульфат, производные антрахинонов — препараты сенны, крушины, ревеня ) усиливают сократимость за счёт стимуляции нервных окончаний слизистой оболочки кишечника [29] . Однако они часто вызывают эффект привыкания и способствуют развитию «синдрома ленивого кишечника», когда кишечник перестаёт работать самостоятельно без помощи лекарств [17] . При длительном применении слабительных средств возникают дегенеративные изменения клеток подслизистого и мышечно-кишечного сплетений, нарушается водный баланс.
- Прокинетики — улучшают сократимость кишечника. Единственный препарат этого класса, доступный в России, — Прукалоприд[30][31] .
- Лубриканты — их действие основано на эффекте смазки. Кал размягчается, стенки кишечника смазываются, становятся более скользкими, что улучшает продвижение кала. Можно использовать в виде льняного или минерального масла или свечей с глицерином. Масло применяют в виде клизм или пьют натощак.
- Спазмолитики — снимают спазм гладкой мускулатуры кишечника и способствуют её расслаблению. Их назначают только при спастических запорах, в основе которых лежат спазмы стенки кишечника. В других случаях возникает обратный эффект.
Последовательность приёма препаратов зависит от причины запора. Принимать их можно только под строгим контролем лечащего врача.
Хирургическое лечение
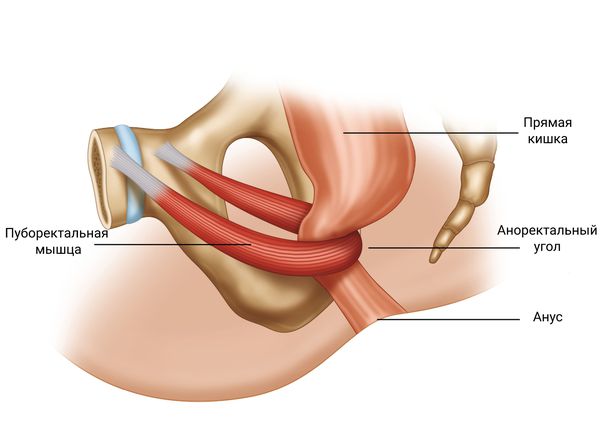
Тяжёлые формы инертной толстой кишки, которые проявляются кишечной непроходимостью, не реагируют на приём лекарств и не поддаются другим видам терапии, лечат с помощью операции [32] . Существует множество хирургических методов лечения, начиная от сфинктеротомии, растяжения пуборектальной мышцы, удаления сигмовидной кишки и заканчивая колэктомией (удалением всей ободочной кишки). Проводят их достаточно редко.
Прогноз. Профилактика
После дообследования и выявления основной причины запора, а также при правильном индивидуальном и адекватно подобранном лечении у врача-гастроэнтеролога, стул удаётся нормализовать в течение 3–5 дней. Но ни один метод лечения не приводит к 100%-у результату и полному избавлению от проблемы. Даже после оперативного лечения рецидив заболевания возможен в каждом втором случае, а болезнь, пущенная на самотёк, рано или поздно приводит к осложнениям.
Хроническая болезнь почек (хроническая почечная недостаточность) – симптомы и лечение
Что такое хроническая болезнь почек (хроническая почечная недостаточность)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 28 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Вера Васина , научный редактор Елена Застело и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
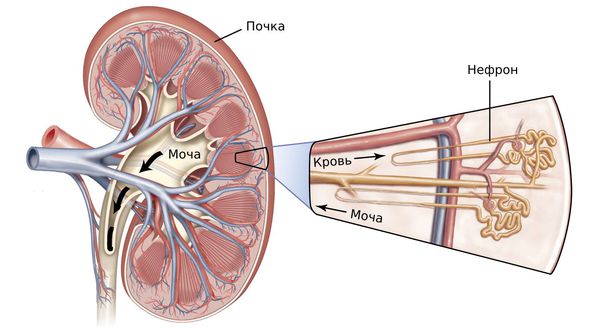
Хроническая болезнь почек (ХБП, chronic kidney disease) — это комплекс симптомов, которые развиваются при прогрессирующих заболеваниях почек и присутствуют не меньше трёх месяцев. Такие симптомы возникают на фоне постепенной и необратимой гибели нефронов — структурных единиц почки [15] .
Раньше эту болезнь называли хронической почечной недостаточностью (ХПН), но сейчас таким термином обозначают только тяжёлую стадию заболевания.
Проявления ХБП зависят от степени поражения почек. Вначале симптомов может не быть и пациента беспокоят только признаки основного заболевания, например высокое артериальное давление. Позже пациенты отмечают, что участилось мочеиспускание по ночам, повысилось артериальное давление или привычные препараты для его снижения перестали действовать. Типичные признаки терминальной, или конечной, стадии ХБП — резкая слабость, запах аммиака изо рта, сухость и зуд кожи [3] [16] .
Распространённость ХБП
Хронической болезнью почек страдает около 13 % людей в мире [3] . Данные одинаковы для стран с высоким уровнем жизни и для развивающихся стран. При этом с каждым годом таких пациентов становится больше на 10 %. ХБП встречается практически так же часто, как гипертония, сахарный диабет, метаболический синдром и ожирение. Те или иные признаки повреждения почек обнаруживают у каждого 10-го пациента [3] [4] .
У детей частота развития терминальной стадии болезни зависит от возраста: чаще всего она встречается в 15–19 лет, но может возникнуть и у детей младше 5 лет. ХБП II–V стадии чаще выявляют у мальчиков. Вероятно, это связано с большей распространённостью среди них врождённых патологий мочевыделительной системы, например обструктивной уропатии и дисплазии почки [5] .
Факторы риска ХБП
Термин ХБП объединяет в себе поражения почек, вызванные инфекционными, атеросклеротическими, аутоиммунными и другими причинами [3] .
Факторы риска развития хронической болезни почек подразделяют на модифицируемые и немодифицируемые, т. е. на те, на которые повлиять можно, и на которые нельзя.
К немодифицируемым факторам относят пожилой возраст, наследственную предрасположенность, врождённое низкое количество нефронов, например при дефиците веса при рождении, перенесённое острое повреждение почек, расовые и этнические факторы.
Модифицируемые факторы включают гипертонию, сахарный диабет, табакокурение, токсическое воздействие лекарств, хронические воспаления или системные инфекции, обструкцию мочевыводящих путей, беременность и высокое потребление белка [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы хронической болезни почек
Вначале ХБП можно диагностировать только по наличию в моче белка, чаще альбумина. При этом наблюдаются признаки основного заболевания: повышенное давление, высокий уровень глюкозы в крови и т. д.
В дальнейшем усиливается образование мочи (полиурия), её суточный объём достигает 2–3 литров. Больной чаще мочится, но, в отличие от симптома учащённого мочеиспускания, каждый раз отделяется много мочи. Также отмечается никтурия — два и более ночных позывов к мочеиспусканию. При этом ночью выделяется больше мочи, чем днём.
Полиурия и никтурия, особенно в сочетании с анемией, должны насторожить в отношении возможной ХБП [1] . Заподозрить её также можно при появлении отёков на лице, руках или стопах, постоянной жажде, общей слабости, плохом аппетите и повышенном артериальном давлении. С прогрессированием заболевания снижается вес, нарастает слабость и ухудшается работоспособность. Гипертония при этом становится неконтролируемой, т. е. лекарства перестают помогать.
На поздних сроках заболевания выделение мочи сильно снижается, вплоть до полного отсутствия на конечной стадии. Пациенты становятся вялыми и заторможенными. Часто жалуются на выраженную слабость, тошноту, сухость и неприятный вкус во рту, отвращение к пище, особенно мясной, желтушность, бледность и сероватый оттенок кожи, кожный зуд, зябкость и судороги в икроножных мышцах. Повышенное артериальное давление сменяется гипотонией, могут болеть суставы, кости и позвоночник, возникает ощущение жжения и ползания мурашек в ногах [1] [2] [8] .
Все симптомы ХБП, за исключением изменения количества выделяемой мочи, неспецифические. Они встречаются при заболеваниях, которые приводят к развитию ХБП, например при гипертонии или сахарном диабете. Поражение почек при наличии таких симптомов можно заподозрить, когда возникает боль и дискомфорт в пояснице, изменяется цвет мочи — она становится красной, бурой, пенистой, содержит хлопья и осадок.
Патогенез хронической болезни почек
Нефроны состоят из маленьких фильтров, называемых клубочками, которые фильтруют жидкость. Белки и клеточные элементы крови остаются в крови, а отфильтрованная первичная моча выводится по небольшим трубочкам.

Несмотря на многообразие причин, вызывающих ХБП, морфологические изменения в почках при этом одинаковы. При болезнях почек количество действующих нефронов уменьшается, из-за чего ускоряется и повышается объём фильтруемой крови в единицу времени. Кроме того, давление в клубочках оставшихся нефронов увеличивается, из-за чего усиливается проницаемость капилляров и растёт уровень альбумина в моче. Этот белок может откладываться в межкапиллярном пространстве клубочка. В результате оно расширяется и в нём накапливается плотный, похожий на хрящевую ткань, белок гиалин. В дальнейшем нефроны замещаются соединительной тканью и почка сморщивается — порочный круг замыкается.
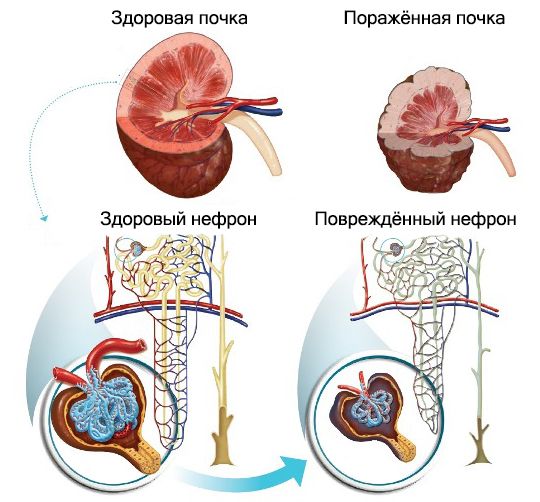
Снижение количества здоровых нефронов приводит к тому, что почки не успевают выводить конечные продукты азотистого обмена, такие как креатинин, мочевина, мочевая кислота, аммиак и др. Это приводит к уремии, которая проявляется слабостью, апатией, отсутствием аппетита, тошнотой, рвотой, зудом кожи и отвращением к пище, особенно к мясу.
К уремическим токсинам относят также паратиреоидный гормон. Его повышенная выработка сначала позволяет снизить уровень кальция и повысить содержание фосфора, т. е. скорректировать нарушения, свойственные уремии. Затем этого гормона становится слишком много, и он превращается в токсичное вещество, которое усиливает уремию.
В дальнейшем избыток паратгормона приводит к почечной остеодистрофии, при которой:
- костная ткань становится пористой и хрупкой, возникают деформации и переломы костей;
- повышается уровень триглицеридов;
- усиливается анемия;
- соли кальция откладываются в тканях, в том числе в миокарде и сердечных клапанах [1][10] .
Оставшимся здоровым нефронам приходится выводить в минуту гораздо больше веществ. При этом возникает полиурия и никтурия — повышается объём мочи и учащаются позывы к мочеиспусканию по ночам.
Даже при значительном снижении скорости клубочковой фильтрации почки способны поддерживать образование и выведение мочи (диурез). Это достигается за счёт изменения концентрации мочи — способности почек выводить необходимое количество электролитов и органических веществ. Относительная плотность мочи при этом снижается до плотности безбелкового фильтрата плазмы (1010–1012 г/л). В результате конечные продукты обмена и электролиты задерживаются в крови и симптомы уремии нарастают [1] [4] .
В норме почки способны выводить столько натрия, сколько потребляет человек. При прогрессировании ХБП натрий хуже фильтруется почечными клубочками и плохо выводится с мочой. Но может возникать и другая ситуация: способность почки к обратному захвату натрия резко падает, из-за чего его концентрация в моче снижается. В этом случае развивается солевое истощение с резкой гипотонией, выраженной слабостью и быстрым прогрессированием ХБП.
На поздних стадиях ХБП из-за выраженного снижения диуреза и низкой скорости клубочковой фильтрации уровень калия в крови увеличиваться до 5 ммоль/л. Такое состояние называют гиперкалиемией. В некоторых случаях, например при диабетической нефропатии и тубулоинтерстициальных заболеваниях почек, гиперкалиемия проявляется раньше. Усиливать её могут инфекции, травмы, повышенная температура и приём калийсберегающих мочегонных средств (Спиронолактона, Триамтерена, Амилорида) [1] .
При гиперкалиемии ухудшается проведение электрических импульсов по нервно-мышечным клеткам, что может привести к параличу и замедлению сердцебиения, вплоть до полной остановки сердца.
Классификация и стадии развития хронической болезни почек
В Международной классификации болезней (МКБ-10) ХБП кодируется как N18. Она выделена в отдельную нозологическая форму из-за того, что механизм поражения почек, факторы прогрессирования болезни и меры профилактики схожи при различных заболеваниях [3] .
Классификация ХБП основана на изменении скорости клубочковой фильтрации (СКФ) — объёма жидкости, отфильтрованного из почечных клубочковых капилляров в капсулу за единицу времени.
Стадии ХБП по СКФ:
- I — нормальная или повышенная СКФ (≥ 90 мл/мин.);
- II — незначительно сниженная СКФ (60–89 мл/мин.);
- IIIа — умеренно сниженная СКФ (45–59 мл/мин.);
- IIIб — существенно сниженная СКФ (30–44 мл/мин.);
- IV — резко сниженная СКФ (15–29 мл/мин.);
- V — терминальная почечная недостаточность (СКФ ˂ 15 мл/мин.) [3][13] .
Признаки поражения почек присутствуют на всех стадиях, начиная с самой первой.
Кроме хронической, выделяют ещё острую болезнь почек (или острую почечную недостаточность, как её называли раньше). При острой форме симптомы развиваются стремительно, но чаще всего это состояние обратимо в течение трёх месяцев. Если выздоровление за этот период не произошло, то почка погибает [3] .
Стадии ХБП по клинической картине:
- I стадия — начальная (или латентная). Усиливается образование мочи, у половины пациентов повышается артериальное давление, может наблюдаться небольшая анемия. Скорость клубочковой фильтрации составляет 40–80 мл/мин. Эта стадия примерно соответствует II–IIIа стадии предыдущей классификации [6] .
- II стадия — консервативная. У пациентов продолжает усиленно образовываться моча, повышено давление, появляются ночные позывы к мочеиспусканию. Анемия нарастает до умеренной, уровень креатинина в крови повышается до 145–700 мкмоль/л. Скорость клубочковой фильтрации составляет 10–40 мл/мин. Консервативная стадия примерно соответствует IIIб–IV стадиям ХБП по СКФ.
- III стадия — терминальная. Усиленное образование мочи сменяется резким снижением. Выражена анемия, повышен уровень фосфатов, калия, натрия и магния. Содержание креатинина превышает 700–800 мкмоль/л. Скорость клубочковой фильтрации составляет менее 10 мл/мин. Соответствует V стадии классификации по СКФ [6][8] .
Осложнения хронической болезни почек
Хроническая болезнь почек приводит к сердечно-сосудистым осложнениям, дефициту витамина D, патологиям костной системы и множеству других осложнений.
Осложнения со стороны сердечно-сосудистой системы:
- Задержка натрия у 80 % пациентов приводит к артериальной гипертензии, которая может протекать длительно, плохо поддаваться терапии, вызывать поражение сетчатки, головного мозга, почек и сердца. Гипертония также может привести к инсульту, энцефалопатии, судорожным припадкам, ретинопатии (поражению сетчатки глаза, оболочки сосудов и зрительных нервов). Кроме того, артериальная гипертензия в сочетании с анемией и другими патологическими факторами вызывает перегрузку левых отделов сердца и гипертрофию миокарда левого желудочка [1][3][9] .
- На фоне повышенного выведения белка с мочой, изменения инсулинового обмена и высокого уровня паратиреоидного гормона растёт содержание атерогенных фракций липидов: триглицеридов, аполипопротеинов В и др. В результате развивается атеросклероз коронарных артерий, они не полностью обеспечивают кровью увеличенный миокард и возникают инфаркты.
- В терминальных стадиях ХБП может развиваться выпотной или фибринозный перикардит. Сердечная мышца при этом сдавливается, что служит дополнительным фактором развития хронической сердечной недостаточности.
У больных с ХБП нарушается синтез гормонально-активного витамина D (кальцитриола). Это вещество образуется в почечной ткани, его дефицит нарастает по мере сморщивания почек. В сочетании с высоким уровнем кальция и фосфатов дефицит витамина D приводит к вторичному гиперпаратиреозу — заболеванию паращитовидных желёз. Этим тяжёлым осложнением страдает 30 % пациентов на гемодиализе [10] .
Повышение паратиреоидного гормона нарушает работу многих органов. Отложения кальция в клапанах сердца, его проводящей системе, в сердечных и несердечных сосудах способствуют возникновению кардиомиопатии, прогрессированию атеросклероза, гипертонии и сердечной недостаточности [10] .
Осложнения со стороны костной системы, связанные с гиперпаратиреозом, сильнее выражены у детей. У них может развиваться почечный рахит, который протекает как и обычный рахит. В фалангах пальцев, длинных костях и отдалённых от центра концах ключиц возникают поднадкостничные эрозии, костная ткань рассасывается и разрушается, костный мозг перерождается и заменяется на соединительную ткань. Часть костной ткани уплотняется, и развивается остеосклероз. На фоне этих нарушений учащаются переломы костей, чаще рёбер и шейки бедра.
К осложнениям ХБП также относят анемию, ацидоз и гипоальбуминемию. На первых стадиях ХБП анемией страдает 4–8 % пациентов, с развитием болезни — до 50–80 % [3] .
Гипоальбуминемия возникает из-за потери альбумина с мочой, снижения поступления белка в организм на фоне потери аппетита и нарушения всасывания белка в ЖКТ, а также повышенного распада белка. В результате развивается белково-энергетическая недостаточность.
Повышенный распад белков усиливает метаболический ацидоз — увеличение кислотности крови. Ацидоз приводит к тахикардии, аритмии, фибрилляции желудочков, сердце начинает хуже сокращаться [3] [19] .
В терминальной стадии болезни почки практически перестают выделять мочу и в крови сохраняются уремические токсины: мочевина и креатинин. Задержка токсинов вызывает тошноту, рвоту, кожный зуд, иногда мучительный, ощущение жжения и ползания мурашек, подкожные кровоизлияния, кровотечения из носа, дёсен, матки и желудочно-кишечного тракта. Рвота бывает длительной, часто возникает повторно и плохо поддаётся лечению. Она вызывает обезвоживание и препятствует приёму пищи, из-за чего снижается вес [1] [2] .
Диагностика хронической болезни почек
Для постановки диагноза врач собирается анамнез и проводит осмотр. Полученная информация позволяет заподозрить болезнь на ранних стадиях [3] . Затем пациенту нужно будет сдать анализы мочи, крови и пройти инструментальную диагностику.
Сбор анамнеза
Врач-терапевт или нефролог обращает внимание на следующие симптомы: частые позывы к мочеиспусканию, особенно ночью, изменение цвета мочи или появление в ней посторонних примесей, отёки и боли в поясничной области.
- когда появились эти симптомы;
- как долго они наблюдаются;
- страдает ли пациент болезнями, которые относятся к факторам риска ХБП, например сахарным диабетом или гипертонией;
- какие препараты принимает пациент.
На ранних стадиях ХБП может протекать с крайне слабыми симптомами или совсем без них. Поэтому диагноз устанавливают по данным лабораторных исследований.
Анализ крови
При подозрении на ХБП и при наличии факторов риска, даже если нет симптомов, необходимо оценить уровень креатинина и скорость клубочковой фильтрации. Эти показатели определяют по биохимическому анализу крови. Его сдают натощак: перед сдачей анализа нельзя есть 8 часов.
Один из клинических синдромов ХБП — это нарушение водно-электролитного баланса. На начальных стадиях уровень калия в крови снижается, на поздних стадиях — возрастает.
Содержание натрия в крови может долго оставаться нормальным, вплоть до развития терминальных стадий. С ухудшением работы почек у одних пациентов уровень натрия в крови снижается, у других он, наоборот, задерживается в организме. В первом случае возникает слабость и снижается давление, во втором — развивается натрий-зависимая гипертония [1] [3] [8] .
При ХБП часто наблюдается нормоцитарная, нормохромная анемия, т. е. снижается именно число эритроцитов, при этом их размер и содержание в них гемоглобина остаётся нормальным.
Анализы мочи
При подозрении на ХБП следует контролировать уровень протеина, альбумина и эритроцитов в суточной или утренней моче [2] .
Маркеры повреждения почек по анализу мочи:
- появление белка;
- избыток альбумина;
- наличие лейкоцитов и эритроцитов.
Проводится общий анализ мочи с микроскопией осадка, анализ мочи на микроальбуминурию и определение белка в суточной моче. Из-за сниженной способности почек к концентрации мочи увеличивается её суточный объём. При этом относительная плотность мочи в течение дня не изменяется, а в дальнейшем плотность мочи снижается и не превышает 1008 г/л.
Чтобы определить количество суточной мочи, её относительную плотность, а также выявить динамику этих показателей в течение суток, проводится анализ мочи по Зимницкому. Для этого пациенту нужно собрать восемь порций мочи через каждые три часа в разные контейнеры. Хранить пробы необходимо в холодном месте.
Рентгенография и УЗИ почек
Эти исследования позволяют определить размер почек. Обычно на поздних стадиях они уменьшаются, их ткань уплотняется. Нормальные размеры почки при нарастающей ХБП могут указывать на обострение патологического процесса. В таких случаях при правильном лечении можно добиться улучшения работы почек.
Ультразвуковое исследование также позволяет увидеть очаговые изменения: опухоль, абсцесс, нефролитиаз и туберкулёз почки [1] .
Биопсия
С помощью биопсии можно определить причины поражения почки и её тяжесть, а также подобрать лечение. Это исследование показано, если у пациента с ХБП более чем в 2 анализах мочи на протяжении 3 месяцев определяется белок и кровь. Также биопсию проводят при снижении скорости клубочковой фильтрации, которую невозможно объяснить клиническими данными.
Дифференциальная диагностика
Следует различать хроническую и острую почечную недостаточность. Оба состояния сопровождаются повышением уровня креатинина и снижением скорости клубочковой фильтрации, но при острой почечной недостаточности изменения происходят быстро, а при хронической форме болезни — постепенно.
Лечение хронической болезни почек
При ХБП нужно лечить основное заболевание, которое вызвало развитие болезни почек. Кроме того, обязательно применяются препараты, влияющие на различные звенья патогенеза. Такое комбинированное лечение позволяет затормозить развитие терминальной почечной недостаточности [3] .
Диета при ХБП
Лечение ХБП начинается с диеты. Пациентам следует снизить потребление белка в сутки до 0,6–0,5 г/кг, при тяжёлой ХБП (СКФ 10–25 мл/мин) — до 0,25–0,3 г/кг.
Много белка содержится в мясе, рыбе, сыре, твороге, орехах и бобовых. К низкобелковым продуктам относятся овощи, фрукты, рис, мёд, сливочное и растительное масло [3] [14] .
Низкобелковая диета позволяет уменьшить симптомы и скорость развития уремии.
Если по анализу крови содержание калия более 5 ммоль/л, нужно ограничить его потребление до 2–3 г/сут. Также рекомендуется снизить поступление с пищей фосфатов. Воду можно пить почти без ограничений, но её количество не должно превышать суточный диурез более чем на 500 мл.
Пациентам с гипертонией и/или признаками задержки натрия нужно ограничить соль до 5 г/сут. Необходимо исключить из рациона соленья, маринады, копчёности, колбасы и т. д. Также следует есть меньше жирной, жареной пищи и продуктов с рафинированными сахарами (конфеты, выпечку).
Лечение артериальной гипертензии
Оптимальное артериальное давление (АД) у пациентов с ХБП — меньше 135–140/80–85 мм рт. ст. При концентрации белка в моче 1 г/сут. и более АД должно быть меньше 130/80 мм рт. ст.
Лечение гипертонии при ХБП должно быть длительным и непрерывным. Необходимо сочетать лекарства разных групп: диуретики и препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы).
Диуретики. У 80 % пациентов с ХБП давление повышается из-за задержки натрия [1] . Чтобы вывести натрий и избыточную жидкость, а также снизить давление, применяют салуретики (разновидность диуретиков, или мочегонных средств): Фуросемид, Этакриновую кислоту и др. Эти препараты повышают скорость клубочковой фильтрации, выводят натрий и калий.
На начальных стадиях хронической болезни почек с осторожностью могут применяться тиазидные диуретики (например, Гипотиазид) и калийсберегающие диуретики (Спиронолактон, Верошпирон, Триамтерен). При развитии ХПН (СКФ ˂ 30 мл/мин) их не применяют совсем или назначают в комбинации с петлевыми диуретиками.
При V стадии ХБП рекомендуется не менее трёх месяцев применять калийсберегающие диуретики. Они снижают риск развития инфаркта, инсульта и других острых сердечно-сосудистых заболеваний. При этом нужно тщательно следить за уровнем калия в крови [3] .
Диуретики могут усугублять нарушения пуринового и фосфорно-кальциевого обмена и ускорять развитие гиперпаратиреоза. Поэтому при постоянном приёме необходимо контролировать не только объём циркулирующей крови и электролиты, но и уровень мочевой кислоты, кальция, паратиреоидного гормона и кальцитриола в крови [1] [8] [13] .
Препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы). Учитывая активацию ренина и повышение в плазме альдостерона, применяются следующие лекарства:
- β-блокаторы (Пропранолол, Метопролол, Пиндолол и др.);
- ингибиторы АПФ (Эналаприл, Рамиприл, Фозиноприл и др.);
- блокаторы АТ1-рецепторов ангиотензина (Валсартан, Лозартан и др.);
- блокаторы кальциевых каналов (Верапамил, Нифедипин, Дилтиазем и др.) — всё чаще применятся для лечения почечной артериальной гипертензии; они не ухудшают почечный кровоток, а в ряде случаев способны увеличивать клубочковую фильтрацию [1][2][3][13] .
В соответствии с Федеральными клиническими рекомендациями по диагностике и лечению ХБП 2021 года, ингибиторы АПФ и блокаторы АТ1-рецепторов ангиотензина назначаются при ХБП III–V стадии независимо от наличия артериальной гипертензии и сахарного диабета. Эти препараты позволяют уменьшить содержание белка в моче, замедлить нарушение работы почек, снизить риски сердечно-сосудистых заболеваний. Если нет противопоказаний, препараты можно применять постоянно [3] .
Другое медикаментозное лечение
При ХБП также необходимо:
- Нормализовать фосфорно-кальциевый обмен. Для этого нужно ограничить содержание фосфатов в пище, принимать фосфат-связывающие вещества (Карбонат или Ацетат кальция, гидроксид алюминия) и препараты активированного витамина D (Кальцитриол, Парикальцитол и др.).
- Корректировать метаболический ацидоз, ежедневно вводя гидрокарбонат натрия или карбонат кальция.
- Лечить анемию. При снижении гемоглобина до 90–100 г/л рекомендуется принимать лекарства, стимулирующие образование эритроцитов (Эпоэтин бета, Эпоэтин альфа и др.) и препараты железа [3][4][13] .
- Нормализовать углеводный и липидный обмен. Применяются препараты, снижающие сахар (бигуаниды, производные сульфонилмочевины и др.). Если достичь оптимального уровня глюкозы не удаётся, добавляют инсулин. При повышенном уровне липидов могут применяться статины или фибраты.
Лечение терминальной стадии ХБП
При V стадии ХБП потребуется заместительная почечная терапия: гемодиализ или перитонеальный диализ. При СКФ ≤ 6 мл/мин. диализ проводится обязательно независимо от наличия симптомов. При СКФ 10–15 мл/мин. диализ может быть назначен пожилым пациентам и детям до 18 лет.
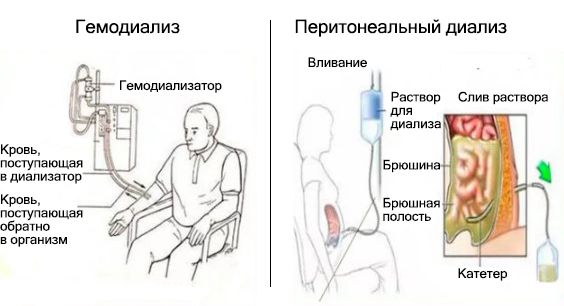
Во время диализа кровь пропускают через избирательно проницаемую мембрану и удаляют уремические токсины, избыток воды, натрия и калия.
Детям может быть назначен как гемодиализ, так и перитонеальный диализ. Перитонеальный диализ считается предпочтительным методом для детей, поскольку он безболезненный, легче переносится, может проводиться родителями дома. Осложнения, связанные с катетером, как правило, не опасны для жизни. Но перитонеальный диализ противопоказан при гнойном процессе, опухолях, спайках в брюшной полости, перитоните, негерметичности брюшной полости (илеостоме, дренажах и т. д.) [5] .
Гемодиализ не проводят при дефиците массы у младенцев и невозможности сформировать доступ с адекватным потоком крови. Также процедура противопоказана при сердечно-сосудистой недостаточности и повышенной кровоточивости.
Прогноз. Профилактика
ХБП может нарастать с различной скоростью или внезапно, иногда даже без лечения, переходить в стадию ремиссии. Также неожиданно под влиянием инфекции, обезвоживания (например, из-за поноса и рвоты) или травмы болезнь может очень быстро, буквально за несколько дней, привести к гибели пациента.
ХБП быстрее прогрессирует у мужчин, причины этого до конца не ясны [3] [11] [12] .
Ожидаемая продолжительность жизни пациентов в возрасте 44 лет составляет 7,1–11,5 лет, в возрасте 60–64 лет — 2,7–3,9 лет. Однако прогноз во многом зависит от характера основного заболевания, его прогрессирования, стадии ХБП и проводимого лечения [10] .
Пациенты погибают в основном не от почечных причин, а от других заболеваний: сердечно-сосудистых осложнений (инфаркта миокарда, инсульта, хронической сердечной недостаточности), сахарного диабета и артериальной гипертензии [3] [20] . Самая частая причина смерти при ХБП — это сердечно-сосудистые заболевания. От них умирает 40–60 % пациентов [9] [11] .
Профилактика хронической болезни почек
Для профилактики ХБП нужно устранить или уменьшить воздействие факторов риска. Для этого следует бросить курить, снизить избыточный вес, корректировать повышенный уровень глюкозы и лечить гипертонию.
Чтобы замедлить развитие ХБП, необходимо:
- лечить заболевания почек, например пиелонефрит и гломерулонефрит;
- своевременно хирургически устранять обструкцию мочевыводящих путей и стеноз почечных артерий;
- проводить адекватную терапию тонзиллита, ангины, бронхита, периодонтита, рожистого воспаления и инфекций кожи на месте расчёсов.
При развитии ХБП на фоне других заболеваний, например сахарного диабета и гипертонии, пациенты должны наблюдаться совместно эндокринологом или кардиологом с нефрологом. Частота осмотров зависит от стадии ХБП и уровня концентрации белка в моче. Врача нужно посещать раз в год на I стадии ХБП и не меньше одного раза в шесть недель на IV–V стадиях. Чтобы своевременно назначить заместительную почечную терапию, пациенты с IV–V стадиями должны наблюдаться нефрологом диализного центра [3] .
Запоры у взрослых
Статья составлена под редакцией эксперта, профессора ВАК по специальности «Внутренние болезни», Плотниковой Екатерины Юрьевны. Для лечения состояний, описываемых в статье, необходимо обратиться к врачу; информация в статьях не является призывом к самолечению.
Запоры у взрослых
Запор у взрослых – симптомы, причины, лечение и диагностика | Фитомуцил Норм
Что такое запор и как он проявляется у взрослых? О лечении и профилактике запоров у взрослых людей, как и об основных причинах и симптомах этого распространенного заболевания, имеющего серьезные и даже опасные осложнения – в статье. Фитомуцил Норм
Фитомуцил Норм
Запор — весьма деликатная проблема. Ее не принято обсуждать с друзьями и родственниками. Но если верить статистике, от хронической задержки дефекации страдают около 15 % жителей земного шара. Патология не только доставляет дискомфорт, но и наносит вред здоровью.
Токсины, присутствующие в каловых массах, проникают в кровь и распространяются по всему организму. В результате появляются симптомы интоксикации. Чтобы избежать подобных осложнений, лечить запор нужно без промедления.
Стоит отметить, что хронический запор является функциональным заболеванием. Особую роль в выборе правильной тактики лечения играет диагностика, поэтому обойтись без помощи врача зачастую сложно, особенно если речь идет о серьезном нарушении дефекации.
В некоторых случаях причины запора человеку известны, а коррекция состояния не представляет сложностей, в других же — потребуются лечение основной патологии и особые меры. В статье мы рассмотрим основные причины констипации и способы избавления от недуга.
Причины
Самой распространенной причиной запора выступает алиментарный фактор — особенности питания. Эта проблема касается многих взрослых в современном мире: бешеный ритм жизни и ненормированный прием пищи, преобладание в меню рафинированных, мягких, готовых к употреблению продуктов — все это приводит к задержке опорожнения и изменению активности работы кишечника.
Исследователь Рыкова в своей работе указывает на то, что «неправильное питание может спровоцировать развитие запора, который развивается в результате уменьшения объема потребляемой пищи и воды, уменьшения в рационе пищевых волокон, избыточного потребления белков животного происхождения, в результате повышенной внекишечной потери жидкости (полиурия)» (Рыкова С. М., 2018, с. 28).
К другим распространенным причинам относят следующие:
синдром раздраженного кишечника (СРК);
структурные и иные нарушения строения кишечника: удлинение или укорочение, стриктуры (сужения) и т. д.;
аноректальные расстройства: анальная трещина, геморрой и пр.;
болезни желчного пузыря;
обменные нарушения, эндокринные и неврологические заболевания;
хроническая интоксикация и др.
Нездоровый образ жизни — серьезный фактор риска развития запора. Сюда можно отнести сознательное подавление позывов к дефекации, когда у человека не хватает времени или нет возможности спокойно посетить туалет.
К задержке дефекации приводит и недостаток движения — сидячая работа или длительное соблюдение постельного режима в связи с заболеванием, травмой и пр.
Врачи акцентируют внимание на том, что запор может быть побочным эффектом приема некоторых лекарств.
Это также означает, что запор может возникнуть из-за малого количества воды, потребляемой ежесуточно.
Например, исследователи Исмаилов и Скворцов в своей работе приводят следующие данные: «В наибольшей степени это присуще атропину, наркотическим средствам, некоторым противосудорожным препаратам (дифенин), кальция гидрокарбонату (питьевая сода). Могут вызвать запоры психотропные препараты (транквилизаторы, антидепрессанты), некоторые мочегонные, препараты железа, алюминия гидроксид (алмагель)» (Исмаилов И. Я., Скворцов В. В., Федотова И. В., Калинченко Е. Е., 2016, с. 16).
Виды запоров
Запоры классифицируются по причинам развития на следующие виды:
Первичные: функциональные запоры, в том числе развивающиеся на фоне СРК или ослабления рефлекса дефекаций, а также органические — структурные и воспалительные изменения кишечника.
Вторичные: язвенная болезнь, заболевания эндокринной системы и нервной системы, интоксикации, системные поражения мышц и пр.
По механизму развития и этиологическим особенностям выделяют такие виды запора, как: +
- алиментарный — объясняется спецификой диеты;
- неврогенный — связан с нарушением работы нервной системы;
- психогенный — развивается на фоне психоэмоциональных факторов, в том числе так называемого ложного стыда, отсутствия возможности посетить общественный туалет и пр.;
- проктогенный — запор из-за болезней аноректальной области, трещины, сужений, воспалительных изменений, сопровождающихся болью;
- ятрогенный — связан с приемом препаратов;
- токсический — формируется на фоне отравления человека свинцом, парами ртути и др.;
- запор при наличии механических препятствий в виде опухолей, сужений, рубцовых изменений, доброкачественных образований, таких как полипы, и пр.
По особенностям протекания у взрослого выделяют острый и хронический запор. К острому состоянию можно отнести впервые возникшую за последнее время (до трех месяцев) задержку стула. Дефекация отсутствует несколько дней.
У хронического запора есть четкие критерии. Врач поставит такой диагноз при наличии одновременно двух и более признаков, наблюдавшихся в течение 3 последних месяцев:
дефекация менее трех раз в неделю;
плотный, сухой, фрагментированный кал;
необходимость натуживания в 25 % случаев;
натуживание по времени занимает не менее ¼ процесса дефекации;
потребность в ручном вспоможении при дефекации;
чувство неполного опорожнения кишечника, инородного предмета в прямой кишке, давления.
Хронический запор может сопровождаться и другими симптомами.
Симптомы и проявления
Запор сопровождается различными симптомами в зависимости от того, по какой причине он возник. В редких случаях задержка стула — единственный беспокоящий признак.
Ритм опорожнения кишечника отличается у разных людей. Поэтому запором сложно назвать дефекацию, происходящую один раз в 2 дня, если для человека такой ритм естественен и сохранялся в течение всей взрослой жизни, при этом тревожные симптомы отсутствовали.
Запором считается опорожнение кишечника реже одного раза в 2−3 дня. К другим симптомам относят дискомфорт в животе, необходимость натуживания.
Стоит отметить, что дефекация при запоре может быть и ежедневной, но при этом отделяется очень малое количество кала (менее 100 г), а сам кал плотный, сухой, фрагментированный (так называемый овечий или бобовидный кал). При сужениях просвета кишки содержимое может иметь лентовидную форму.
В некоторых случаях симптомом запора выступают каловые массы со слизью. При длительной задержке опорожнения развивается диарея, и кал будет неоднородным: первая порция плотная и спрессованная, вторая — жидкая со слизью.
При констипации чаще всего возникают боли в животе разной локализации, чувство дискомфорта, давления, раздражения, тяжести.

При синдроме раздраженного кишечника запор сопровождается болью, особенно перед дефекацией. Боли ослабевают после естественной дефекации или опорожнения в результате приема слабительных. Задержка стула часто сопровождается метеоризмом — повышенным газообразованием, урчанием в животе, частым отхождением газов, вздутием.
При этом следует понимать, что большое количество газов усугубляет проблему и замедляет продвижение каловых масс по кишечнику.
При хронических запорах иногда развиваются симптомы общей интоксикации, что связано с постоянным отравлением организма продуктами разложения каловых масс. Многие пациенты отмечают снижение аппетита, утомляемость, головные боли и головокружение, нездоровый цвет лица, сухость кожи, снижение настроения, тошноту, отсутствие аппетита, ухудшение работоспособности и концентрации внимания.
При особом складе характера нередко развиваются нарушения сна, неврастенические расстройства, мнительность и тревожность.
Осложнения
Причины и последствия запора могут быть взаимосвязаны. Например, при проктогенном запоре быстрее развиваются осложнения в аноректальной области: если задержка дефекации связана с появлением геморроидальных узлов, то это состояние быстро приведет к обострению воспаления, тромбозам и другим осложнениям.
Если задержка стула возникла не в результате аноректальных патологий, она быстро к ним приводит — является одной из главных причин анальных трещин, сопровождающихся кровотечением, а также осложнений, которые связаны с повреждениями слизистых оболочек. К таковым относят криптиты, парапроктиты, параректальные абсцессы, требующие срочного оперативного вмешательства.
Со стороны пищеварительной системы не исключены и другие осложнения.
Воспалительные заболевания
Застой каловых масс может привести к развитию воспалительных заболеваний и усугубить течение уже имеющихся. К таким заболеваниям относят колиты, проктиты, парапроктиты. Колит представляет собой воспаление слизистой оболочки кишечника.
Воспаляться могут и отдельные участки нижних отделов кишечника. Например, слизистые оболочки сигмовидной и прямой кишки (проктосигмоидит). Еще одним осложнением запора выступает парапроктит — заболевание, при котором воспаляется околопрямокишечная клетчатка. Такое состояние требует срочного оперативного вмешательства.
Дивертикулез кишечника
Постоянное перерастяжение стенок кишечника каловыми массами может приводить к развитию дивертикулеза — выпячиванию слизистых оболочек кишечника через щели мышечной оболочки стенки.
Иногда дивертикулез протекает бессимптомно, но стоит помнить, что скопление каловых масс при затяжных запорах может стать причиной бактериального воспаления в области выпячивания, так развивается дивертикулит. Закупорка дивертикула приводит к нарушению кровоснабжения и развитию воспалительного процесса.
Мегаколон
При растяжении стенок отдельных участков толстого кишечника, или мегаколоне, возможно появление болей в животе, кровянистых выделений из заднего прохода, слабости и других симптомов. Самым опасным, хоть и редким, осложнением мегаколона является разрыв стенки кишки.
Возникнуть разрыв может на месте пролежня от калового камня. Обычно перфорация возникает в слепой кишке, а если мы говорим о разрыве на месте пролежня от калового камня, — в области сигмовидной и прямой кишок.
Острая кишечная непроходимость
Это одно из самых тяжелых осложнений запоров. Заболевание состоит в прекращении продвижения содержимого по кишечнику. Кишечная непроходимость требует срочного хирургического вмешательства. В противном случае есть вероятность развития еще более тяжелых осложнений для здоровья вплоть до летального исхода из-за некроза тканей.
Копростаз
Осложнение представляет собой задержку кала в прямой кишке, которая возникает по причине уплотнения каловых масс. Формируется каловый камень или пробка, которая может травмировать слизистые оболочки анального канала. Во многих случаях копростаз в результате приводит к кишечной непроходимости.
В качестве отсроченного последствия таких запоров может выступать ухудшение состояния при хронических заболеваниях. Хроническая интоксикация продуктами жизнедеятельности, от которых не может избавиться организм, может стать одной из причин обострения аллергических заболеваний, ухудшения сопротивляемости организма инфекциям, а также обострения дерматологических заболеваний.
Опасность запоров
Скопление каловых масс увеличивает риски развития заболеваний мочеполовой системы, поскольку сдавливаются окружающие органы. Так, задержка стула может усугубить состояние при заболеваниях мочевого пузыря или репродуктивных органов у женщин.
При хронических запорах существенно увеличивается риск развития атеросклероза из-за повышения уровня холестерина. Кроме того, задержка дефекации — фактор риска развития колоректального рака.
Опасен ли запор? Да, ведь он может стать причиной опухолевых заболеваний. Существует несколько механизмов развития злокачественных новообразований. Один из них — скопление и застой каловых масс в кишечнике, что приводит к выделению канцерогенных соединений. Их длительное воздействие на стенки кишечника приводит к изменениям тканей.
Регулярное опорожнение кишечника является одним из механизмов утилизации «плохого» холестерина. При отсутствии своевременного освобождения пищеварительной системы меняется липидный обмен, возрастает вероятность формирования атеросклеротических бляшек в просветах сосудов. Это приводит к существенному росту риска сердечно-сосудистых заболеваний, инфарктов, инсультов.
Лечение запоров
Если патология не обусловлена заболеваниями внутренних органов, ответ на вопрос о том, как лечить запор у взрослых, прост. Основными методами восстановления работы желудочно-кишечного тракта являются активный образ жизни и употребление продуктов со слабительным эффектом.
- ввести в рацион овощи, ржаной хлеб с отрубями, кисломолочные продукты, сухофрукты, орехи, бобовые;
- чаще есть вареную свеклу, заправленную постным маслом;
- заменить сливочное масло и сметану растительным нерафинированным маслом;
- больше двигаться и гулять на свежем воздухе;
- укреплять брюшные мышцы, выполняя специальные упражнения;
- пить больше чистой негазированной воды — не менее 8–10 стаканов в сутки;
- отказаться от курения и ограничить прием алкоголя;
- не злоупотреблять клизмами — применять их следует только в экстремальных случаях.
Благодаря этим нехитрым правилам удается вылечить запор у взрослых. Однако в некоторых случаях изменение рациона и двигательная активность не помогают. Приходится прибегать к приему слабительных средств.
Известно, что при лечении запоров, особенно функциональных, эффективно добавление пищевых волокон в рацион. Включите в ежедневный рацион свежие овощи и фрукты, сухофрукты, злаки. Важный компонент лечения — прием слабительных средств, особенно если требуется решить проблему в короткие сроки. При этом некоторые слабительные (объемные) работают по тому же принципу, что и пищевые волокна растений и добавок.
Объемные слабительные работают следующим образом: впитывают воду, увеличивают объем каловых масс, делают их более мягкими, меняя консистенцию, и стимулируют стенки кишечника к сокращению. Происходит более быстрое и комфортное, предсказуемое опорожнение кишечника. Волокна бывают синтетическими и натуральными, растительного происхождения.
Быстро и деликатно вылечить запор у детей и взрослых помогает натуральный препарат «Фитомуцил Норм», созданный на основе растительной клетчатки. Именно его часто рекомендуют врачи. В современном английском биокомплексе нет вкусовых добавок и красителей.
Он содержит только натуральные ингредиенты — оболочку семян подорожника блошного и плоды сливы домашней. Природный состав абсолютно безопасен, поэтому по назначению врача средство могут пить даже дети в возрасте от 3 до 14 лет.
Противопоказаний к приему немного: индивидуальная непереносимость компонентов, острые воспалительные заболевания, непроходимость ЖКТ.
«Фитомуцил Норм» не вызывает привыкания даже при длительном приеме. Средство рекомендовано к применению Российским обществом акушеров-гинекологов и Российской ассоциацией гастроэнтерологов. Им можно лечить запоры у женщин во время вынашивания и кормления ребенка.
Препарат «Фитомуцил Норм» оказывает комплексное воздействие на организм:
мягко действует на желудочно-кишечный тракт, обеспечивая деликатное очищение;
способствует нормализации собственной микрофлоры;
выводит токсины, снижает уровни холестерина и сахара в крови;
борется с чувством голода;
Средство «Фитомуцил Норм» — мягкое и эффективное решение деликатной проблемы. Прежде чем лечить запор, обязательно проконсультируйтесь с гастроэнтерологом. Врач назначит необходимые анализы и определит причину патологии.
Есть и другие общие рекомендации по лечению запора у взрослых. Важно питаться дробно, исключать эпизоды переедания или длительного голодания. Лучший вариант — прием пищи не менее 5 раз в день.

Выработайте полезную привычку подниматься с постели сразу после пробуждения. Старайтесь просыпаться так, чтобы у вас было достаточно времени для утреннего посещения туалета (не менее получаса – время срабатывания гастро-колитического рефлекса), следите за регулярностью опорожнения кишечника, постарайтесь выстроить индивидуальный ритм естественного опорожнения.
Это будет сложно сделать тем, кто работает по ненормированному графику. Если есть такая возможность, лучше выбрать род деятельности, которая позволит придерживаться строгого распорядка дня.
Если причина кроется в приеме лекарственных препаратов, отменять их или снижать дозировку без согласования с врачом категорически не рекомендуется. Посетите специалиста и расскажите о том, что страдаете от побочного эффекта лекарства. Врач подберет альтернативу или расскажет о способах преодоления проблемы без замены препарата.
В тех случаях, когда запор обусловлен органическими и иными патологиями, лечение должно быть направлено на устранение основного недуга. Так, при сахарном диабете курс терапии будет подбирать эндокринолог, при заболеваниях печени — гастроэнтеролог или гепатолог, при нарушениях проведения нервных импульсов и заболеваниях нервной системы — невролог и т. д.
Профилактика
Профилактика запора у взрослых состоит прежде всего в нормализации образа жизни. Если в ежедневном рационе достаточно пищевых волокон, а объем выпиваемой жидкости не меньше полутора – двух литров, с большой долей вероятности кишечник будет работать в нормальном режиме.
Важно больше двигаться — делать зарядку, а также разминку в течение рабочего дня, если работа предусматривает нахождение в одном положении. Благотворно сказываются ходьба, плавание, легкие упражнения на брюшной пресс.
Особое значение имеет выработка утреннего рефлекса. Необходимо вставать с постели как можно раньше после пробуждения, важно не пренебрегать завтраком — легкий прием пищи поможет запустить необходимые процессы в пищеварительной системе. Должно оставаться достаточно времени для того, чтобы посетить туалет перед выходом из дома.
Большую роль в профилактике запора играет внимание к состоянию здоровья в целом. Регулярно проходите профилактические обследования, посещайте терапевта, а при наличии симптомов обращайтесь к врачу внепланово.
Важно проконсультироваться с врачом по поводу лечения запоров у взрослых. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Исмаилов И. Я., Скворцов В. В., Федотова И. В., Калинченко Е. Е. Хронические запоры // Медицинская сестра. — 2016. — № 6. — C. 16−19.
Рыкова С. М. Применение растительных препаратов при лечении запора // Трудный пациент. — 2018. — №6, Т. 16. — С. 26−33.
Исмаилов И. Я., Скворцов В. В., Федотова И. В., Калинченко Е. Е. Хронические запоры // Медицинская сестра. — 2016. — № 6. — C. 16−19.
Рыкова С. М. Применение растительных препаратов при лечении запора // Трудный пациент. — 2018. — №6, Т. 16. — С. 26−33.
Недельный запор
Статья составлена под редакцией эксперта, профессора ВАК по специальности «Внутренние болезни», Плотниковой Екатерины Юрьевны. Для лечения состояний, описываемых в статье, необходимо обратиться к врачу; информация в статьях не является призывом к самолечению.
Недельный запор
Недельный запор | Фитомуцил Норм
Запор неделю у взрослого. Что делать при запорах, длящихся 7 дней и более, и как их лечить при отсутствии стула у взрослого неделю — разбираемся в статье. Фитомуцил Норм
Фитомуцил Норм
Запор — это замедленная, затрудненная или недостаточная дефекация. Нормальным считается опорожнение кишечника не реже, чем один раз в полтора дня либо двое суток. Однако ряд исследователей придерживается мнения, что стул должен быть ежедневным, а правильнее — ежеутренним. О запоре можно говорить в случае, если дефекации нет хотя бы в течение 36 часов, но при этом человек придерживался нормального режима питания, не принимал сильных слабительных препаратов накануне или не проводил очищение кишечника.
Иногда ситуация с затруднением опорожнения кишечника заходит слишком далеко. Недельный запор или отсутствие дефекации в течение 7 дней — это серьезное состояние, требующее немедленного принятия мер. Необходимо обратиться к врачу, чтобы исключить серьезные патологии и получить необходимые назначения.
Причины заболевания
Запор, или констипация, — это нарушение естественной проходимости кишечника в связи с действием определенных факторов. Причин этого заболевания может быть несколько:
- дисбактериоз, несбалансированное питание, нехватка потребляемой жидкости;
- системные заболевания, эндокринные патологии, опухоли кишечника;
- заболевания желудочно-кишечного тракта (гастрит, язвенная болезнь и пр.);
- сознательное или неосознанное сдерживание позывов к дефекации;
- геморрой, анальные трещины (страх посещения туалета);
- прием некоторых лекарственных средств, изменяющих моторику кишечника и вмешивающихся в процессы пищеварения и др.
Исследователи Кляритская И.Л. Максимова и Е.В. в своей работе по исследованию функционирования ЖКТ пишут, что «у большинства пациентов с заболеваниями органов пищеварения имеются симптомы, которые свидетельствуют о нарушении моторно-эвакуаторной функции желудка и двенадцатиперстной кишки» (Кляритская, Максимова, 2008, с. 9).
Нарушение моторики пищеварительного тракта может быть первичным и вторичным. Первичные патологии зачастую обусловлены проблемами с вегетативной и центральной нервной системой, а также психосоматическими расстройствами и кишечными инфекциями. Вторая группа обусловлена течением заболеваний других органов и систем, например, сахарным диабетом, системной склеродермией, расстройством двигательной активности желудочно-кишечного тракта и пр. В этом случае потребуется консультация специалиста узкого профиля.
Запор в течение недели у взрослого может говорить, что неблагоприятные факторы, вызывающие затруднения дефекации, продолжают влиять на состояние кишечника и его функции. Пищеварительные расстройства могут проявляться на фоне гормонального дисбаланса, гормонотерапии.
Среди многочисленных факторов, провоцирующих проблемы с дефекацией, можно выделить недостаточный питьевой режим, избыточное употребление пищи, несбалансированный рацион, низкая физическая активность. Нарушение моторной функции кишечника очень часто возникает на фоне приема лекарственных средств: антидепрессантов, гормональных препаратов, спазмолитиков и др.
В зависимости от характера моторных нарушений кишечника выделяют разные виды запоров. К ним относятся гипокинетические, гиперкинетические, кологенные и ректоперинеальные. Некоторые из них возникают на фоне замедления продвижения содержимого по толстой кишке, нарушения функционирования анального сфинктера, ослабления мышц тазового дна.
Чем опасен недельный запор
С каловыми массами организм избавляется от продуктов распада и токсинов. Если они не выводятся своевременно, наступает интоксикация. Во время запора в толстом кишечнике скапливаются токсины, обладающие канцерогенными свойствами. Вредные вещества повреждают эпителиальные клетки, всасываются в кровоток и провоцируют отравление. Новая пища, поступающая в желудок, может быть отвергнута — с этим связаны такие симптомы запора, как тошнота и рвота. В результате необходимые микронутриенты не поступают, что может создать дефицит витаминов, минералов, аминокислот.
Эти последствия могут возникать в короткие сроки, но существуют и отдаленные осложнения недельного запора у взрослого. К основным серьезным последствиям относят следующие:
- высокие риски дивертикулеза, полипоза толстой кишки, воспалительных заболеваний желудочно-кишечного тракта;
- вероятность развития геморроя, анальных трещин;
- риск появления кожных проявлений интоксикации.
Исследования, проведенные в медицинских центрах Японии, показали, что запор увеличивает вероятность развития онкологических заболеваний в два раза. Нарушение дефекации уменьшает толщину защитного слизистого слоя в толстом кишечнике. Внутриполостная слизь создает защитный слой и защищает толстый кишечник от механических и химических повреждений.
Кроме того, кишечник принимает участие в обмене холестерина, выводя его ежедневно. Если этого не происходит, холестерин начинает скапливаться в сосудах, повышая риск формирования атеросклеротических бляшек. Накапливаясь в желчном пузыре, он может провоцировать образование конкрементов и калькулезного холецистита.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Скопление токсинов в толстом кишечнике становится причиной повреждения эпителия и повышает вероятность развития колоректального рака, опухолей поджелудочной железы, желчного пузыря.
Недельный запор, кроме отсроченных серьезных последствий, еще и сильно снижает качество жизни человека. Возникают симптомы общей интоксикации и плохое самочувствие, самыми частыми проявлениями отравления являются головокружение, потливость, нервозность, беспокойный сон, потеря аппетита. Запор нередко сопровождается головными болями, нервозностью, слабостью. В результате снижается работоспособность, портиться настроение, нарушается сон.

Также при застое кала возникают повышенное газообразование, боли, рези в животе. Именно поэтому доводить ситуацию до недельного отсутствия опорожнения кишечника ни в коем случае нельзя, а если это уже произошло, нужно принять срочные меры.
Лечение недельного запора
Если запор длится уже неделю, нужно проконсультироваться с врачом. Особенно это касается случаев сильной интоксикации организма. Важно выяснить причину длительной констипации и исключить другие патологии ЖКТ, для этого специалист назначит соответствующее обследование. В первую очередь назначаются общеклинические исследования: общий анализ крови и мочи, исследование кала на скрытую кровь м дмсбактериоз. Врач может назначить проведение ирригоскопии и колоноскопии, а также взятие материала для биопсии.
Доценты Бабиева А. М., Богатырев В. Г., Кумбатиадис Д. Г. и Маринчук А. Т. считают, что «основные принципы немедикаментозной коррекции функции кишечника включают в себя: регулярный прием пищи с высоким содержанием пищевых волокон, достаточное количество вводимой жидкости (до 2 л в сутки), ежедневную физическую активность, разъяснения больным необходимости «жиль с ежедневным утренним стулом», выработку гастрокишечного рефлюкса, нормализацию психологического статуса» (Бабиева, Богатырев, Кумбатиадис, Маринчук, 2012, с. 53).
Очищение кишечника с помощью клизмы является крайней мерой. Но иногда за неимением других средств и возможности ожидать результата слабительных препаратов — это единственно верное решение. Помните, что у клизмы существуют противопоказания: кровоточивость геморроидальных узлов и анальных трещин, сильная боль в прямой кишке, воспалительные заболевания — проктиты, парапроктиты.
Если ограничений нет, очистительная клизма помогает быстро вымыть каловые массы. В качестве раствора лучше использовать теплую воду, можно с добавлением вазелинового масла.
Прием слабительных препаратов нужно согласовать с врачом. Лучше выбирать мягко действующие средства. К местнораздражающим относят микроклизмы, глицериновые свечи. Они стимулируют акт дефекации и частично смягчают каловые массы, облегчая их прохождение. У препаратов местного действия также есть противопоказания в виде повреждений слизистых оболочек прямой кишки и перианальной области.
Слабительные препараты, предназначенные для приема внутрь, могут иметь моментальный или отсроченный эффект. В условиях недельного запора лучше предпочесть первые, поскольку важно как можно скорее опорожнить кишечник. Но причиной отсутствия стула в течение семи дней могут быть серьезные заболевания, в т. ч. непроходимость кишечника, при которых противопоказаны абсолютно все слабительные, поэтому ни в коем случае не следует назначать себе препараты самостоятельно.
Если противопоказания отсутствуют, специалист назначит слабительное для моментального облегчения и дальнейшей регуляции процесса опорожнения кишечника. Одним из эффективных препаратов является «Фитомуцил Норм». Он способствует регуляции процессов опорожнения кишечника, действует мягко и предсказуемо. При приеме не возникает побочных эффектов в виде спазмов и болей в животе. «Фитомуцил Норм» не вызывает привыкания и может приниматься столько, сколько это необходимо. Также средство может служить способом профилактики длительных запоров в будущем.
Важно помнить, что при успешном преодолении проблемы нельзя оставлять состояние ЖКТ без внимания. Длительная интоксикация может стать причиной дисбактериоза, который, в свою очередь, снова приведет к запорам. Проконсультируйтесь со специалистом на предмет восстановления нормальной микрофлоры кишечника с помощью пробиотиков и пребиотиков.

Врач поможет решить проблему и даст направления на дальнейшее обследование. Важно выяснить первопричины недельного запора. В ряде случаев удается справиться с проблемой за счет корректировки диеты. Иногда в результате диагностики обнаруживаются хронические заболевания ЖКТ, которые требуют медикаментозной терапии.
При отсутствии гастроэнтерологических нарушений специалист направит к проктологу. В некоторых случаях причиной таких длительных запоров могут быть геморроидальные узлы, анальные трещины, опухоли прямой кишки и др. При скоплении чрезмерно большого объема каловых масс не сможет помочь даже клизма. В редких случаях прибегают к оперативному лечению.
Недельный запор представляет собой опасное состояние. Несмотря на то что известны случаи когда у взрослого нет стула неделю и даже более, лучше не усугублять ситуацию и вовремя принять меры.
Важно получить рекомендации врача и не заниматься самолечением. Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Запор в течение 3 дней

Статья составлена под редакцией эксперта, профессора ВАК по специальности «Внутренние болезни», Плотниковой Екатерины Юрьевны. Для лечения состояний, описываемых в статье, необходимо обратиться к врачу; информация в статьях не является призывом к самолечению.

Запор в течение 3 дней
3 дня запор – что делать? Фитомуцил Норм
Что делать при трехдневном запоре? Запор, длящийся 3 дня у взрослого, — серьезная проблема, требующая специальных мер. Фитомуцил Норм
Фитомуцил Норм
Запором считается отсутствие дефекации или затруднения при опорожнении кишечника. В норме дефекация должна происходить не реже чем один раз в 1,5−2 дня. Однако в некоторых случаях проблема растягивается на больший срок. Запор на протяжении 3 дней — распространенный недуг у тех, кто регулярно страдает нарушениями опорожнения кишечника.
Некоторые исследователи считают, что стул должен быть ежедневным, а трехдневная констипация рассматривается как серьезная проблема. В любом случае она доставляет сильный дискомфорт и может привести к неприятным последствиям, если возникает часто.
Причины запора
Причин задержки дефекации много. К основным относят следующие:
- особый режим питания: низкое содержание пищевых волокон в рационе, предпочтение фастфуду, блюдам быстрого приготовления и рафинированным продуктам;
- нехватка жидкости, употребляемой в сутки;
- нерегулярное питание даже при полноценном рационе;
- возрастной фактор: пожилой возраст, связанные с этим слабость мышц и сопутствующие болезни;
- синдром раздраженного кишечника;
- дисбактериоз;
- гиподинамия — нехватка движения в повседневной жизни, застойные явления;
- беременность;
- предменструальный синдром;
- болезни кишечника: стриктуры толстой кишки, дивертикулез;
- патологии прямой кишки: анальные трещины, геморрой;
- болезнь Паркинсона;
- рассеянный склероз и другие неврологические заболевания;
- эндокринные заболевания.
Вызывают запор и другие факторы. Например, при приеме некоторых лекарств замедляется эвакуация содержимого кишечника. Связано это с изменением тонуса мускулатуры, водного обмена и микрофлоры или другими процессами. Побочное действие в виде затруднений опорожнения кишечника нередко возникает на фоне приема антибиотиков, гормональных средств, препаратов железа, лекарств для нормализации давления и сердечного ритма, антигистаминных медикаментов.
Неврогенный запор возникает не только при заболеваниях нервной системы. Иногда такая проблема связана с сознательной задержкой позывов к дефекации. Человек может испытывать ложный стыд и не посещать туалет, например в поездке, в гостях, на работе. Также неврогенным считается запор, который возникает на фоне страха боли, если у больного есть анальные трещины или геморроидальные узлы.
Если запор наблюдается три дня и более, неблагоприятные факторы продолжают влиять на состояние пищеварительной системы. Ситуация усугубляется интоксикацией, поскольку токсические вещества начинают всасываться в кровоток.
Симптомы трехдневного запора
Задержка дефекации в течение трех дней и более часто сопровождается другими проблемами. Человек вынужден натуживаться в процессе попыток сходить в туалет, может отделяться твердый фрагментированный кал в небольшом объеме. Полноценным опорожнением это не считается, запор имеет место.

Сильная боль в животе при запоре 3 дня — частый симптом
Запор сопровождается болями в животе, вздутием, чувством тяжести и переполнения. В прямой кишке иногда возникает ощущение блокировки содержимого кишечника.
Три дня — серьезный срок, поэтому дает о себе знать общая интоксикация организма с такими симптомами, как головокружение, повышенная потливость, слабость, тахикардия, бледность кожи лица, упадок сил и снижение работоспособности, раздражительность. Иногда при запоре в течение 3 дней наблюдается и повышенная температура, обычно значения не превышают 37,5 °С.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Опасность трехдневного запора
С калом организм выводит все лишнее — продукты расщепления питательных веществ, токсины. Если они застаиваются в течение трех дней и более, то усваиваются обратно через слизистые оболочки кишечника. Возникает общее отравление организма.
Поступающая пища отвергается, могут появиться тошнота и рвота. Полезные вещества не усваиваются в полном объеме, что чревато нехваткой минералов и витаминов, если с проблемой запора человек сталкивается дольше трех месяцев.
К отсроченным последствиям хронических трехдневных и более продолжительных запоров относят и другие заболевания:
- дивертикулез — выпячивание участков слизистых оболочек кишечника;
- воспалительные заболевания пищеварительной системы;
- болезни прямой кишки: анальные трещины, обострение геморроидальных узлов;
- полипы толстой кишки — доброкачественные образования, требующие удаления.
Хронические запоры, которые длятся больше трех дней, выделяют как одну из причин колоректального рака. Состояние кишечника отражается на всех органах и системах организма, включая кожу. При длительных интоксикациях иногда появляется кожная сыпь и наблюдаются другие проявления отравления.
Кишечник, забитый каловыми массами, не способен полноценно участвовать в обмене холестерина. Последний начинает скапливаться в сосудах, в результате чего повышается риск развития атеросклероза. Кроме того, запоры — один из факторов риска развития желчнокаменной болезни.
Самочувствие и качество жизни человека, страдающего нарушениями дефекации, ухудшаются. Боли, повышенное газообразование, дискомфорт — все это ограничивает социальную активность, возникают трудности в общении. Именно поэтому важно принять меры, чтобы не усугубить состояние.
Особенности лечения
При запоре у взрослого 3 дня и более важно получить консультацию врача. Специалист расскажет о том, как быстро справиться с проблемой, и назначит комплексное обследование для выявления причин нарушения. Если запоры возникают эпизодически, возможно, потребуется проведение колоноскопии, лабораторное исследование кала, крови и мочи.

Лабораторная диагностика для выявления причин трехдневных запоров
Есть два способа быстро достичь облегчения: сделать очистительную клизму или принять слабительное. Консультация специалиста в обоих случаях обязательна, поскольку и у клизмы, и у препаратов есть ограничения в применении. Клизма поможет быстро опорожнить кишечник, но часто использовать ее нельзя: в результате постоянных промываний с высокой вероятностью усугубится состояние микрофлоры. При наличии дисбактериоза это приведет к еще более негативным последствиям.
Существуют слабительные препараты, действующие моментально, и те, что имеют отсроченный эффект, например, способствуют опорожнению наутро. Есть несколько видов таких препаратов:
- Местнораздражающие: микроклизмы, свечи на основе глицерина. Стимулируют опорожнение кишечника, частично размягчают каловые массы для облегчения их выведения из прямой кишки.
- Слабительные для приема внутрь с моментальным эффектом. Как правило, отличаются мощным и быстрым действием. При запоре более трех дней будут оптимальным решением, поскольку важно очистить кишечник как можно скорее. Однако следует помнить, что некоторые средства обладают драстическим эффектом и вызывают частый жидкий стул. Восполнение потерянной жидкости при диарее — обязательная мера, иначе произойдет обезвоживание.
- Слабительные для приема внутрь с мягким действием. Такие средства в основном разрешено принимать длительное время. Они помогают наладить регулярный стул мягко и бережно.
К слабительным с мягким действием относится британский препарат «Фитомуцил Норм». Его разрешено принимать неоднократно, препарат способствует восстановлению регулярного стула. В составе средства нет сенны и синтетических веществ, консервантов и красителей. «Фитомуцил Норм» не раздражает рецепторы кишечника, поэтому не имеет побочных эффектов в виде болей, неконтролируемой диареи, газообразования. Действие средства основано на натуральных компонентах — растворимых и нерастворимых пищевых волокнах. Первые притягивают воду и образуют слизистый гель, что способствует размягчению каловых масс. Нерастворимые волокна стимулируют перистальтику кишечника, устраняя запор.
Важно понимать, что борьбы с симптомом недостаточно. Необходимо убедиться в отсутствии заболеваний ЖКТ и других органов и систем, а также скорректировать образ жизни, чтобы не допускать нарушений в дальнейшем.
Коррекция питания
Если вы задаетесь вопросом о том, что делать при запоре у взрослого в течение 3 дней, важно понимать: одной из частых причин развития нарушений является неправильное питание. Закрепляющим действием обладают протертые мягкие блюда, шоколад, крепкий черный чай, белый хлеб, рис, сухари. Отсутствие или недостаточный объем клетчатки в рационе — серьезный фактор риска развития запора.
Продукты, улучшающие моторику кишечника:
- ржаной хлеб, отруби;
- гречневая и овсяная каша;
- компоты из сухофруктов, в частности чернослива;
- сырые овощи и фрукты.

Овсяная каша с ягодами для профилактики запоров
Клетчатка стимулирует моторику. Лучше отдавать предпочтение клетчатке натурального происхождения, чем принимать добавки. Пищевые волокна есть в отрубях, овощах и фруктах, они содержат целлюлозу, трудноперевариваемые углеводы, лигнин — все, что необходимо кишечным бактериям. В результате обменных процессов и жизнедеятельности бактерий образуются специфические кислоты, удерживающие воду в кишечнике и способствующие поддержанию нормальной структуры слизистых оболочек.
В случаях, когда прием клетчатки затруднителен из-за повышения газообразования в кишечнике, необходимо посоветоваться с врачом о целесообразности поиска адекватной замены.
Как предупредить запор
Для профилактики затяжных запоров необходимо придерживаться правильного питания. Не менее важна и физическая активность: при отсутствии ограничений со стороны здоровья посещайте бассейн, катайтесь на велосипеде. Полезны будут пешие прогулки, утренняя зарядка. При сидячей или разъездной работе важно делать периодические перерывы и разминаться.
Помните, что кофе и алкогольные напитки стимулируют диурез, то есть приводят к обезвоживанию. Каловые массы состоят из воды более чем наполовину — пейте не менее 1,5 литров жидкости в сутки.

Стакан воды утром натощак — профилактика запоров
Если позывы к дефекации сдерживать, стенки прямой кишки будут растягиваться и становиться менее чувствительными. Последующие позывы воспринимаются более слабыми, в результате чего возникает застой. Старайтесь не сдерживаться, формируйте утренний рефлекс — для этого, возможно, придется просыпаться раньше обычного. Однако это поможет не сдерживать возникающие в течение рабочего дня позывы в тех случаях, когда у вас не всегда есть возможность посетить туалет. Если суточный ритм изменился из-за смены часовых поясов, дайте себе время для возвращения в привычное русло.
В случае приема лекарственных препаратов, влияющих на работу кишечника, отменять их самостоятельно не стоит. Посоветуйтесь со специалистом, как скорректировать возможные побочные эффекты.
Важно проконсультироваться с врачом по поводу мер при трехдневном запоре. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой. Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
- Минушкин О. Н., Елизаветина Г. А., Ардатская М. Д., Колхир В. К., Воскобойникова И. В., Шиндина Т. С. Функциональные запоры: представления, лечебные подходы // Медицинский совет. — 2010. — №9. — С. 27−32.
- Васильев Ю. В. Эволюция принципов фармакотерапии хронических запоров // Медицинский совет. — 2013. — №3. – С. 62–66.
- Парфенов А. И. Стратегия и тактика лечения хронических запоров // Медицинский совет. — 2011. — №10. — С. 12–17.
- Лютов Н. Г. Принципы использования ректальных суппозиториев в лечении запоров // РМЖ «Гастроэнтерология». — 2000. — №15. — С. 652.
Минушкин О. Н., Елизаветина Г. А., Ардатская М. Д., Колхир В. К., Воскобойникова И. В., Шиндина Т. С. Функциональные запоры: представления, лечебные подходы // Медицинский совет. — 2010. — №9. — С. 27−32.
Васильев Ю. В. Эволюция принципов фармакотерапии хронических запоров // Медицинский совет. — 2013. — №3. – С. 62–66.
Парфенов А. И. Стратегия и тактика лечения хронических запоров // Медицинский совет. — 2011. — №10. — С. 12–17.
Лютов Н. Г. Принципы использования ректальных суппозиториев в лечении запоров // РМЖ «Гастроэнтерология». — 2000. — №15. — С. 652.